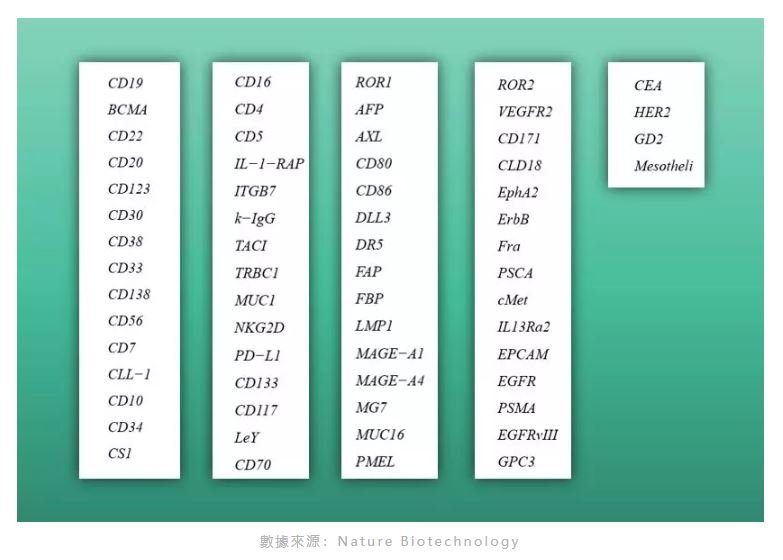
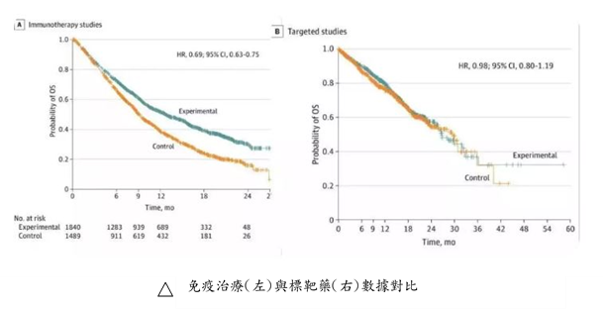
支持生物醫藥產業發展;允許臨床試驗階段的藥物和器械有條件用於臨床患者;鼓勵公立醫療衛生機構優先使用創新技術和產品……
”2019 12月16日,上海市衛生健康委發布《關於加強本市醫療衛生機構臨床研究支持生物醫藥產業發展的實施方案》(下稱《方案》),以完善上海臨床研究體系,支持生物醫藥產業發展。
建設研究型醫院臨床數據向企業有序開放
《方案》提出推進上海市建設研究型醫院,基於國家醫學中心和國家臨床醫學研究中心建設,強化“醫工結合”。
到2020年底,上海將重點建設5家研究型醫院,使其成為重大疑難疾病的診療平台、臨床研究和技術創新的主體,引領本市和國家臨床研究發展。同時,到2020年,上海還要建設約15家上海市臨床醫學研究中心、5個醫學協同創新集群,所有市級醫院均將內設專門的臨床研究機構。
《方案》提出,到2030年,上海將湧現一批世界級的研究型醫院,產出一批具有全球影響力的原創成果,成為全球醫學創新網絡的重要樞紐。
此外,上海還將推動醫學公共資源開放共享,建立市級醫療衛生機構臨床生物樣本庫、基因庫、標準化菌毒種庫、生物醫學數據庫和醫學科研數據庫等資源開放共享機制,將臨床數據向企業有序開放。
臨床研究納入醫院績效考核
為鼓勵醫療衛生機構參與臨床研究,《方案》提出,完善醫療衛生機構考評體系,將臨床研究納入市級公立醫院、市級醫院院長績效考核指標和三級甲等醫療機構等級評審指標。市級醫院的病床在實際用於臨床研究期間,不計入總病床考核指標。
承擔臨床研究工作的醫療衛生機構,還可以適當提升高級職稱結構比例,依託所屬高校申報臨床研究博士後流動站、工作站。
為鼓勵醫務人員參與臨床研究,《方案》提出,探索設立技術轉移專業崗位,為技術轉移人才提供晉升通道。臨床研究人才評價要重點突出創新成果和成果轉化,臨床研究業績可作為臨床研究人員職稱(職務)評聘、崗位聘用的重要依據。在經認定的單位開展科研人員職稱申報不受崗位缺額限制的試點。
鼓勵臨床醫師、公共衛生醫師和藥師等參與臨床研究,將臨床研究工作業績納入高級職稱申報考核內容。
是領導,也能獲取股權獎勵
《方案》支持市級醫療衛生機構率先建立科研成果轉化機構,專門從事科研成果轉化工作;支持醫療衛生機構委託第三方服務機構,開展技術轉移服務。
允許醫療衛生機構和臨床研究人員共有成果所有權,鼓勵醫療衛生機構授予臨床研究人員可轉讓的成果獨占許可權。
具有獨立法人資格的醫療衛生機構領導人員,作為臨床研究成果主要完成人或對研究成果轉化作出重要貢獻的,可獲得現金、股權或出資比例獎勵。對正職領導人員給予股權或出資比例獎勵的,需經單位主管部門批准,且任職期間不得進行股權交易。
專職臨床研究人員經所在單位同意,可外出兼職、離崗創業,兼職或離崗創業收入不受本單位績效工資總量限制。
允許臨床試驗階段的藥物和器械用於患者
《方案》聚焦前沿醫療技術升級,聚集基因技術、腦科學、微生物組計劃、人工智能、可穿戴設備和醫療大數據等健康前沿領域。未來,上海將大力開展針對退行性疾病、代謝性病變和腫瘤病人的細胞治療、微創技術、基因組學等新業務、新技術,力求在腫瘤醫學、老年醫學、康復醫學、生殖醫學和神經醫學研發應用上有所突破。
同時,上海還將推動生物醫藥製造業升級,通過院校合作、院企合作、院所合作、醫工合作等多種形式,支持分子藥物、納米藥物與醫用新材料的研發,促進3D打印、激光、質子與重離子、量子等新技術在醫療領域的應用。
為推進生物治療技術和重大創新產品的臨床應用,《方案》提出,推動干細胞、免疫細胞治療等先進生物治療技術的臨床應用試點,加快支持新項目立項進入臨床,加大支持優質創新技術研發。在價格適宜、療效確切的基礎上,按照國家醫療保障局有關規定,將符合條件的創新技術、項目納入醫保支付範圍。
《方案》允許臨床試驗階段的藥物和器械有條件用於臨床患者。對正在開展臨床試驗的用於治療嚴重危及生命且尚無有效治療手段的疾病的藥物,經醫學觀察可能獲益、並且符合倫理原則的,經審查、知情同意後,可以在開展臨床試驗的機構內用於其他病情相同的患者。允許開展醫療器械拓展性臨床試驗。
《方案》鼓勵公立醫療衛生機構優先使用創新技術和產品,將上海創新產品(大型設備、藥品、高值耗材、體外診斷試劑等)使用情況納入公立醫院績效考核指標體系,同時,結合醫療衛生對口支援、培訓等工作,宣傳推廣本市生物醫藥創新產品。
關於加強本市醫療衛生機構臨床研究
支持生物醫藥產業發展的實施方案
為完善本市臨床研究體系,支持生物醫藥產業高質量發展,根據《關於進一步深化科技體制機制改革增強科技創新中心策源能力的意見》(滬委辦〔2019〕78號)、《關於推進本市健康服務業高質量發展加快建設一流醫學中心城市的若干意見》(滬府發〔2018〕25號)和《關於促進本市生物醫藥產業健康發展的實施意見》(滬府辦發〔2017〕 51號)要求,現制定本方案。
一、工作原則
堅持需求導向。按照市委、市政府的決策部署,牢牢把握“四個放在”的工作基點和全球生物醫藥產業發展新機遇,以生物醫藥產業發展需求為導向,聚焦臨床研究、成果轉化、臨床應用等產業發展關鍵環節,精準發力,支持上海生物醫藥產業向產業鏈中高端轉型升級。
堅持聯動發展。搭建臨床醫療與生物醫藥產業聯動發展機制與平台,推動院校合作、院企合作、院所合作、醫工合作,加強臨床醫療發展規劃、重大項目建設與生物醫藥產業發展的銜接,逐步實現臨床醫療與生物醫藥產業相互帶動、相互支撐、協同發展,促進生物醫藥產業高端化、智能化、國際化發展。
堅持創新驅動。以製度創新激發醫學科技創新的活力,調動醫療衛生機構、醫務人員參加臨床研究、成果轉化的積極性,引領生物醫藥重大產品創新,服務於亞洲醫學中心城市建設。到2020年,形成與卓越的全球城市能級相匹配的臨床研究和應用支持體系,臨床研究能力達到亞洲先進水平。
堅持群眾受益。堅持以人民健康為中心,聚焦重大疾病臨床診治和重大生物醫藥產品創新,提高臨床研究策源力,支持創新藥品和器械研發應用,不斷提高臨床醫療水平和質量,不斷增進人民健康福祉。
二、主要任務
(一)推進研究型醫院建設
1.推進一批研究型醫院建設。制定研究型醫院建設標準,強化臨床研究能力、臨床診治能力、成果轉化能力的評價。基於國家醫學中心和國家臨床醫學研究中心建設,強化“醫工結合”,到2020年底,本市重點建設5家研究型醫院,成為重大疑難疾病的診療平台、臨床研究和技術創新的主體,引領本市和國家臨床研究發展;到2030年,湧現一批世界級的研究型醫院,產出一批具有全球影響力的原創成果,成為全球醫學創新網絡的重要樞紐。強化重中之重學科建設,結合上海市臨床重點專科建設“騰飛計劃”,到2020年,建設15家左右上海市臨床醫學研究中心、5個醫學協同創新集群。在市級醫院推進臨床研究機構建設,所有市級醫院均內設專門的臨床研究機構。(牽頭部門:市衛生健康委、市科委、市發展改革委、市財政局)
2.完善研究型醫院支持政策。支持研究型醫院主持和參與國際多中心臨床研究,在精準醫學、轉化醫學等重點領域取得突破,形成一批具有國際話語權的重大疾病診治規範和標準,學科建設與臨床研究接近國際先進水平,重大疑難疾病的診治能力保持全國領先。優化研究型醫院的臨床研究人員與臨床醫師比例,完善臨床研究人員培養體系、職稱評定標準和評價體系,改革臨床研究人員績效考核辦法。(牽頭部門:市衛生健康委、市科委、市人力資源社會保障局)
(二)促進臨床研究資源共享與合作
3.促進本市醫學公共資源開放共享。建立市級醫療衛生機構臨床生物樣本庫、基因庫、標準化菌毒種庫、生物醫學數據庫和醫學科研數據庫等資源開放共享機制。建立臨床數據向企業有序開放機制,推動本市衛生健康信息平台向臨床研究提供數據支持,進一步支撐臨床研究和生物醫藥產業發展。建立開放共享的醫學科研公共設施,以市級醫院臨床研究資源為核心,建設上海臨床研究平台,推動實驗室等公共設施開放共享。(牽頭部門:市衛生健康委、市科委、市經濟信息化委、市藥品監管局)
4.加強長三角臨床研究合作。推進長三角臨床研究戰略協作,協同打造國家或國際領先的優勢學科群。推進科研基礎設施共享,建設長三角罕見病實驗診斷協作中心,加強數據共享。聯合推進重大疾病科研項目攻關,開展新藥、新診療方案臨床試驗,加強聯合研發轉化。(牽頭部門:市衛生健康委、市發展改革委、市科委、市經濟信息化委、市藥品監管局)
5.融入國際醫學科技合作網絡。加強國際醫學科技合作交流,支持本市醫療衛生機構和科研團隊融入全球醫學科技創新網絡,與“一帶一路”沿線國家(地區)共建聯合實驗室和研發基地,服務國家和本市醫學科技重大戰略。對醫學科研人員(包括“雙肩挑”科研人員)因學術交流合作需要臨時出國的,在出訪次數、團組人數和在外天數等方面,根據工作需要據實安排。特殊情況下,經所在單位和主管部門批准,科研人員可持普通護照出國,提高科研人員參與國際合作交流的便利性。(牽頭部門:市衛生健康委、市科委)
6.建立醫療技術轉化平台。堅持市場主導,利用國家轉化醫學中心、上海醫藥臨床研究中心等平台,搭建醫療技術協作與轉化平台,推進臨床研究網絡建設,推動具有自主知識產權的成果實現臨床轉化應用與推廣。建設醫學人工智能研發和轉化平台。發揮生物醫藥園區、行業協會、醫療科技類社會組織、展會平台等相關市場主體的作用,建立“產學研醫”對接平台,推動臨床研究成果對接轉化,培育國際一流的生命健康產業集群。(牽頭部門:市衛生健康委、市發展改革委、市科委、市經濟信息化委、市藥品監管局)
7.組建專業臨床研究聯盟。以本市臨床試驗機構所屬專業或亞專業為切入點,試點建立專業臨床研究聯盟,為臨床研究提供試驗設計、研究者篩選、倫理審查、GCP核查、患者招募、藥物警戒、生物統計等全方位服務,並實現統一的業務申請受理、醫學倫理審查、業務資源分配、質控標準建設、信息發布渠道、項目監督評價和數據交換使用。(牽頭部門:市衛生健康委、市科委、市經濟信息化委、市藥品監管局)
8.建設市級和區域臨床研究倫理委員會。推進本市和區域臨床研究倫理委員會建設,完善倫理審查標準操作體系、質量認證體系、專業培訓體系和科研諮詢體系,促進臨床科研項目倫理審查規範化,提高醫學倫理審查水平和效率。鼓勵參與多中心臨床試驗的成員單位認可臨床試驗組長單位的倫理審查結論,原則上不再重複審查。(牽頭部門:市衛生健康委、市科委、市藥品監管局)
(三)鼓勵醫療衛生機構和醫務人員參與臨床研究
9.鼓勵醫療衛生機構加強科研成果轉化組織建設。支持市級醫療衛生機構率先建立科研成果轉化機構,專門從事科研成果轉化工作。鼓勵和支持醫療衛生機構委託第三方服務機構開展技術轉移服務。(牽頭部門:市衛生健康委、市科委、市經濟信息化委、市藥品監管局)
10.推動醫療衛生機構臨床研究項目庫建設。加強部門協同,加大對醫療衛生機構內“臨門一腳”的生物醫藥臨床研究項目的支持力度,培育更多的生物醫藥創新產品。(牽頭部門:市衛生健康委、市科委、市經濟信息化委、市藥品監管局)
11.完善醫療衛生機構考評體系。將臨床研究工作納入市級公立醫院、市級醫院院長績效考核指標體系。對開展臨床研究的市級醫院,經認定用於臨床研究的病床在實際用於臨床研究的使用期間,不計入醫療機構總病床考核,不考核病床效益、周轉率、使用率等指標。將臨床研究條件和能力納入三級甲等醫療機構等級評審指標要求,鼓勵和引導高水平醫療衛生機構開展臨床研究。(牽頭部門:市衛生健康委)
12.優化臨床研究人才評價體系。在醫療衛生機構探索設立技術轉移專業崗位,為技術轉移人才提供晉升通道。臨床研究人才評價要重點突出創新成果和成果轉化,臨床研究業績可作為臨床研究人員職稱(職務)評聘、崗位聘用的重要依據。在經認定的單位開展科研人員職稱申報不受崗位缺額限制的試點。鼓勵臨床醫師、公共衛生醫師和藥師等參與臨床研究,將臨床研究工作業績納入高級職稱申報考核內容。對承擔臨床研究工作的醫療衛生機構,適當提升其高級職稱結構比例,並鼓勵依託所屬高校申報臨床研究博士後流動站、工作站。(牽頭部門:市衛生健康委、市人力資源社會保障局)
13.建立以增加知識價值為導向的績效激勵機制。研究制定本市醫療衛生機構臨床科研績效激勵辦法。競爭性科研項目中用於科研人員的勞務費用、間接費用中績效支出,經過技術合同認定登記的技術開發、技術諮詢、技術服務等活動的獎酬金提取,職務科技成果轉化獎酬支出,均不納入單位績效工資總量。專職臨床研究人員經所在單位同意,可到企業和其他科研機構、高校、社會組織等兼職並取得合法報酬,可離崗從事臨床科技成果轉化等創新創業活動,兼職或離崗創業收入不受本單位績效工資總量限制。(牽頭部門:市衛生健康委、市人力資源社會保障局、市科委、市財政局)
14.改革臨床研究成果權益管理。允許醫療衛生機構和臨床研究人員共有成果所有權,鼓勵醫療衛生機構授予臨床研究人員可轉讓的成果獨占許可權。具有獨立法人資格的醫療衛生機構領導人員作為臨床研究成果主要完成人或對研究成果轉化作出重要貢獻的,可獲得現金、股權或出資比例獎勵。對正職領導人員給予股權或出資比例獎勵的,需經單位主管部門批准,且任職期間不得進行股權交易。(牽頭部門:市衛生健康委、市人力資源社會保障局)
(四)加快臨床研究重點領域突破
15.聚焦支撐前沿醫療技術升級。聚焦基因技術、腦科學、微生物組計劃、人工智能、可穿戴設備和醫療大數據等健康前沿領域,大力開展針對退行性疾病、代謝性病變和腫瘤病人的細胞治療、微創技術、基因組學等新業務、新技術,力求在腫瘤醫學、老年醫學、康復醫學、生殖醫學和神經醫學研發應用上有所突破。(牽頭部門:市衛生健康委、市發展改革委、市科委、市經濟信息化委、市藥品監管局)
16.聚焦支撐生物醫藥製造業升級。通過院校合作、院企合作、院所合作、醫工合作等多種形式,支持分子藥物、納米藥物與醫用新材料的研發,促進3D打印、激光、質子與重離子、量子等新技術在醫療領域的應用,發展更加安全、有效的臨床治療新藥物、新設備、新技術,帶動藥品、醫療器械等的科技研發和成果轉化,協助企業推出更多適應國內外醫藥市場的新產品,支持醫藥器械等傳統健康產業改造升級、跨步躍升。(牽頭部門:市衛生健康委、市發展改革委、市科委、市經濟信息化委、市藥品監管局)
(五)推進生物治療技術和重大創新產品臨床應用
17.推動和優化新型個體化生物治療技術臨床應用管理。落實國家《醫療技術臨床應用管理辦法》,制定本市生物治療技術臨床應用管理規範,加快建立臨床應用質控體系。爭取乾細胞、免疫細胞治療等先進生物治療技術的臨床應用試點。支持新型個體化生物治療產品標準化、規範化應用。加快支持新項目立項進入臨床,加大支持優質創新技術研發,在價格適宜、療效確切的基礎上,按照國家醫療保障局有關規定,將符合條件的創新技術、項目納入醫保支付範圍。(牽頭部門:市衛生健康委、市醫保局、市科委、市經濟信息化委)
18.允許臨床試驗階段的藥物和器械有條件用於臨床患者。對正在開展臨床試驗的用於治療嚴重危及生命且尚無有效治療手段的疾病的藥物,經醫學觀察可能獲益、並且符合倫理原則的,經審查、知情同意後,可以在開展臨床試驗的機構內用於其他病情相同的患者。允許開展醫療器械拓展性臨床試驗。(牽頭部門:市衛生健康委、市藥品監管局、市科委)
19.鼓勵公立醫療衛生機構優先使用創新技術和產品。落實本市創新產品政府首購和訂購、“三首”(裝備首台套、材料首批次、軟件首版次)應用示範等政策,支持醫療創新產品優先進入公立醫院使用。在乙類大型醫用設備配置規劃數量中,安排部分配置規劃數用於支持醫療衛生機構裝備創新產品。將本市創新產品(大型設備、藥品、高值耗材、體外診斷試劑等)使用情況納入公立醫院績效考核指標體系。結合醫療衛生對口支援、培訓等工作,宣傳推廣本市生物醫藥創新產品。(牽頭部門:市衛生健康委、市科委、市經濟信息化委)
20.支持中醫藥臨床研究與成果轉化。推進上海市中醫藥循證醫學研究中心及其臨床研究分中心建設,強化公共服務與技術支撐平台功能,提升醫療衛生機構中醫藥臨床研究能力。支持中藥新藥、中醫醫療器械的國際多中心臨床研究,鼓勵開展中成藥大品種臨床再評價,推動基於名老中醫經驗方、經典名方、醫療機構中藥製劑的藥物和醫療器械開發,推進中西醫臨床協同攻關。完善醫療機構中藥製劑註冊和備案、臨床應用等相關政策。(牽頭部門:市中醫藥管理局、市衛生健康委、市科委、市經濟信息化委、市藥品監管局)
三、完善領導和保障
21.建立臨床研究體系建設聯席會議制度。依托聯席會議,及時溝通解決臨床研究體系建設中的問題。加大對臨床研究的投入,加強對臨床研究機構建設、人才隊伍培養和臨床研究信息化建設項目的支持。(牽頭部門:市衛生健康委、市發展改革委、市科委、市經濟信息化委、市藥品監管局)
22.建立多元化的臨床研究資金籌集渠道。依托上海市醫藥衛生髮展基金會等籌資渠道,推進臨床研究資金籌集多元化,並完善管理機制,提高臨床研究資金使用效率和資助強度,集中力量辦大事。(牽頭部門:市衛生健康委、市發展改革委、市科委、市經濟信息化委、市財政局)
23.加強臨床研究人才隊伍培養。完善臨床研究人員和臨床研究管理人員的出國培訓機制,培養一批具有臨床研究思維的高水平人才隊伍。加強醫務人員臨床研究相關領域的法律法規培訓。充分利用本市人才政策,吸引更多海外專家學者、醫學留學生來滬參與臨床研究工作,鼓勵醫療衛生機構聘用外籍人才擔任重點實驗室、研發中心等機構的負責人。繼續推進醫務職工科技創新活動,營造良好的創新文化。(牽頭部門:市衛生健康委、市人力資源社會保障局、市科委)
24.推進臨床研究信息化建設。依托現有信息化網絡平台和數據中心,加強數據分級分類的分析應用,按照信息和網絡安全相關法律法規要求,強化臨床研究數據採集、管理、安全和共享功能,提供臨床研究數據服務。(牽頭部門:市衛生健康委、市發展改革委、市科委、市經濟信息化委)
文章來源:上海市衛生健康委員會